Поддержите создание крупнейшего раздела на «Онко Вики» — об опухолях головы и шеи
ПоддержатьКакие осложнения могут возникнуть в первые дни после операции по поводу рака пищевода?
Чего ждать сразу после операции?
Пациент просыпается в палате пробуждения. Медицинский персонал будет следить за температурой, пульсом, артериальным давлением и уровнем кислорода. Возможно, через носовые канюли или лицевую маску будет подаваться кислород.
Сначала медсестра или медбрат, а затем лечащий врач расскажут, как прошла операция, и чего стоит ожидать от последующего лечения. Пациенту могут быть установлены следующие зонды и дренажи:
- Мочевой катетер (катетер Фолея) – трубка для отвода мочи из мочевого пузыря. Он необходим для отслеживания количества вырабатываемой мочи. Катетер удаляется, как только пациент начинает самостоятельно передвигаться.
- Назогастральный зонд – через эту трубку в носу выводится содержимое желудка. Раньше ее устанавливали для предотвращения заброса желудочного отделяемого в дыхательные пути и снижения риска несостоятельности анастомоза. При этом зонд мог стоять достаточно длительное время (более 5 дней). Однако по последним данным ранний прием пищи через рот (в течение двух суток после операции) и раннее удаление или отказ от установки назогастрального зонда не связаны со значимым увеличением этих рисков. Поэтому в некоторых клиниках отказались от обязательной установки желудочного зонда.
- Зонд для питания проводят через нос в тонкую кишку. Он нужен для того, чтобы пациент получал питание, пока не сможет есть сам. Зонд, как правило, удаляется через 4-6 недель после операции. По причинам, упомянутым выше, во многих центрах отходят от этой практики.
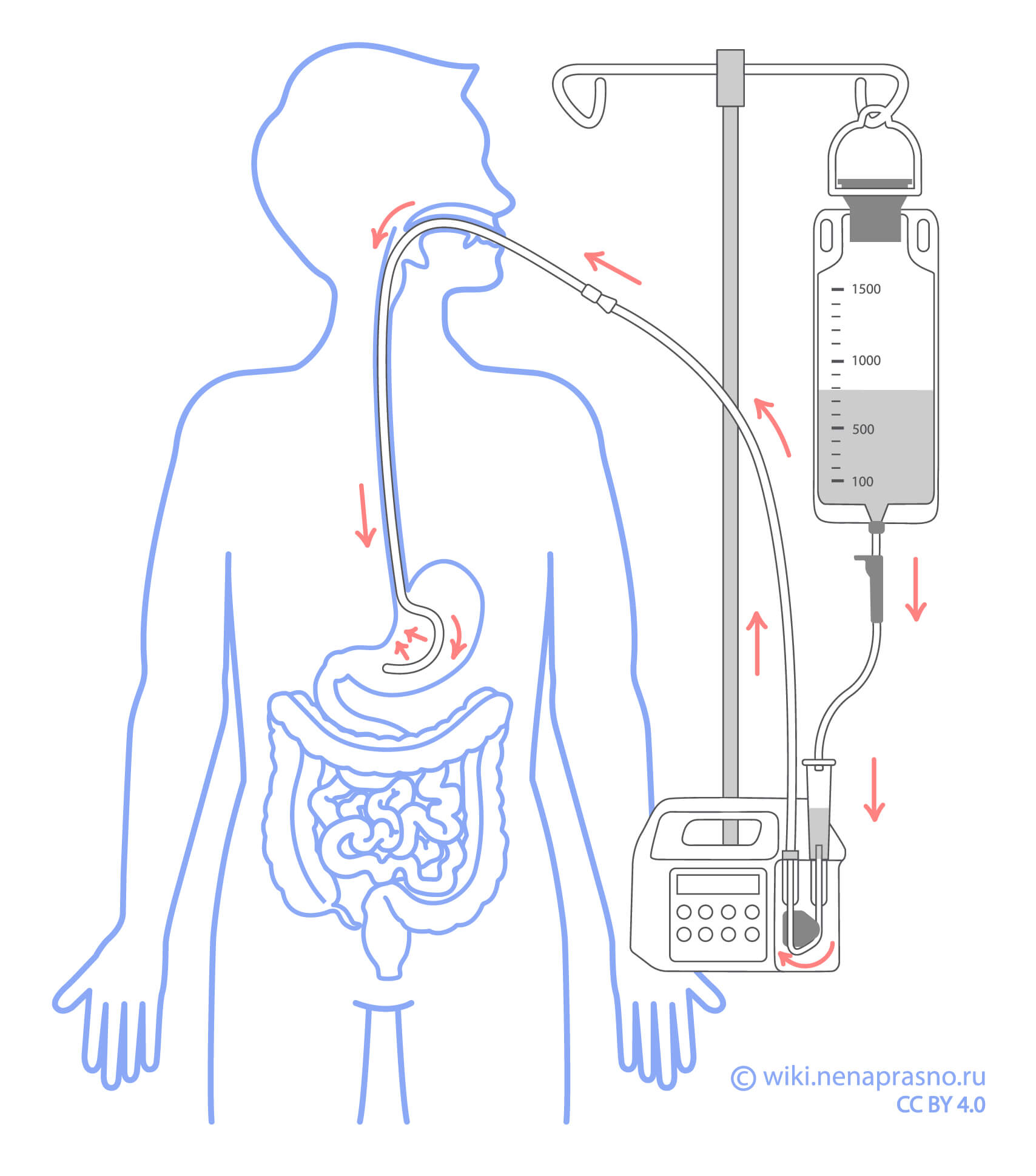
- Плевральная дренажная трубка – это трубка для отвода крови, жидкости и воздуха, скапливающихся после операции вокруг легких. Она вводится между ребрами в пространство между грудной клеткой и легкими в конце операции – перед тем, как хирург зашивает рану. Трубка будет извлечена, как только поступление воздуха прекратится, и на рентгенограмме появятся признаки того, что легкое полностью расправилось и нормально функционирует.
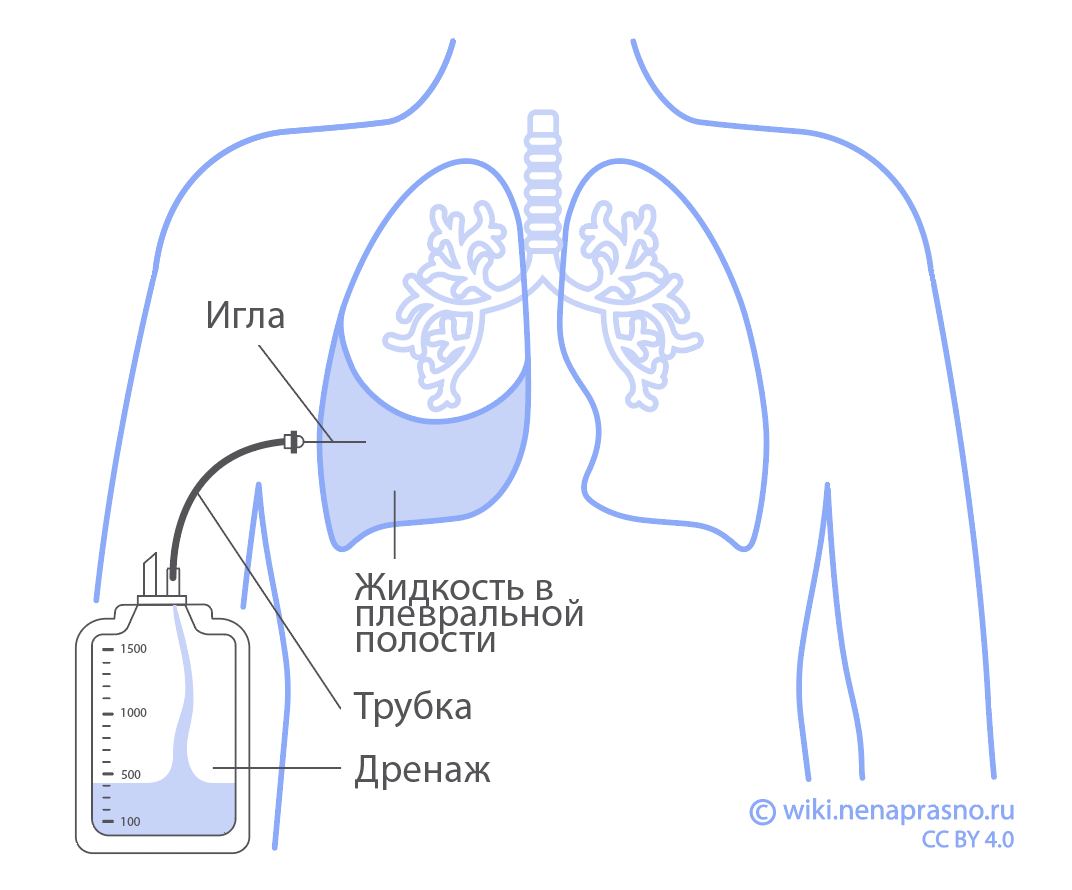
- Дренажное устройство – подсоединяется к плевральной дренажной трубке. Благодаря нему жидкость, скапливающаяся в плевральной полости, выводится максимально эффективно.
- Дренаж в брюшной полости – трубка, выходящая из раны на животе. Ее функция аналогична плевральному дренажу. Удаляется, как только по ней перестает поступать содержимое, если нет признаков серьезных осложнений.
Пациент получает обезболивающие лекарства эпидурально, внутривенно или внутримышечно. При эпидуральном обезболивании лекарство вводится в пространство внутри позвоночника вокруг спинного мозга через эпидуральный катетер. При этом пациент может контролировать введение обезболивающего лекарства с помощью кнопки, которая называется устройством аналгезии. При внутривенном обезболивании лекарство вводится через капельницу.
Как правило, если не развиваются тяжелые кардиологические или дыхательные осложнения, на следующий день пациента переводят в больничную палату профильного отделения. Длительность пребывания в клинике после операции зависит от темпов выздоровления и возможных осложнений. В большинстве случаев этот срок составляет 7-10 дней. В палате пациента встретят медсестра или медбрат отделения, которые будут осуществлять уход. Вскоре после перевода в палату пациенту помогают надеть бандаж, сесть или встать с кровати. По мере восстановления пациента обучают самостоятельному уходу за собой.
Какие осложнения могут возникнуть в первые дни после операции?
Помимо общих послеоперационных осложнений (боль в области раны, ее инфицирование, кровотечение), существуют риски, характерные именно для эзофагэктомии (удаления пищевода или его части). Осложнения могут быть как системными, так и специфическими (ставшими результатом именно хирургического вмешательства).
Системными являются нарушения со стороны дыхательной системы (они называются легочные или респираторные) и сердечно-сосудистой системы (кардиологические).
Послеоперационные легочные осложнения включают пневмонию, острый респираторный дистресс-синдром, обострение хронической обструктивной болезни легких и легочную эмболию.
Наиболее серьезными кардиологическими осложнениями являются фибрилляция предсердий и инфаркт миокарда. Они опасны тем, что сопровождаются другими рисками. Так, фибрилляция предсердий может привести к респираторным осложнениям, несостоятельности анастомоза и смерти. При инфаркте нарушается кровоснабжение зоны анастомоза (соединения пищевода в области операции), что также серьезно увеличивает риск его несостоятельности.
Наиболее распространенными специфическими осложнениями являются:
- проблемы, связанные с анастомозом – местом хирургического соединения ЖКТ после удаления пораженного участка (несостоятельность анастомоза, ишемия – нарушение кровоснабжения, стриктура – сужение);
- повреждение возвратного гортанного нерва;
- повреждение лимфатических сосудов и неконтролируемое истечение лимфы в грудную или брюшную полость.
Какова вероятность осложнений после операции?
Общая частота послеоперационных осложнений колеблется в широких пределах. От двух до восьми из десяти пациентов, подвергшихся резекции пищевода, столкнутся с побочными эффектами различной тяжести. Вероятность возникновения осложнений зависит от многих факторов: от возраста и сопутствующих заболеваний до методики конкретной операции.
Общая смертность после резекции пищевода варьирует от 0 до 22%. Риск может увеличиваться с возрастом, количеством и тяжестью сопутствующих заболеваний и методикой операции.
Легочные осложнения являются наиболее распространенными и возникают в 16-67% случаев.
Фибрилляция предсердий возникает у каждого пятого пациента после эзофагэктомии. Инфаркт миокарда встречается реже – примерно у 1-4 на 100 прооперированных.
Ишемия в области соединения пищевода и желудка возникает у 2,7-9% пациентов. Она может быть разной: от небольшого дефекта до некроза (полного разрушения) трансплантата.
Стриктура анастомоза встречается у 9-40% пациентов. Она может вызывать симптомы нарушения глотания, одышки, аспирации (заброс желудочного содержимого в дыхательные пути), приводить к неадекватному питанию и недоеданию.
Несостоятельность анастомоза случается в диапазоне от 0 до 40% от числа прооперированных пациентов. Смертность, связанная с ней, составляет от 2 до 12%.
Повреждение возвратного гортанного нерва может проявляться охриплостью, одышкой, возможна аспирационная пневмония. При подозрении на такое повреждение следует незамедлительно провести осмотр глотки, гортани и оценку пищеводного глотания. У пациентов с шейным анастомозом вероятность повреждения возвратного гортанного нерва значительно выше из-за анатомических особенностей.
Анатомическая близость грудного лимфатического протока к пищеводу приводит к относительно более частому его повреждению и истечению лимфы по сравнению с другими операциями на грудной полости. Частота повреждений колеблется от 0 до 8%.
Насколько тяжелыми могут быть осложнения?
По данным исследований чаще всего смерти после резекции и реконструкции пищевода способствуют легочные осложнения. Так, например, смертность среди пациентов, у которых развилась пневмония, была значительно выше по сравнению с теми, у кого ее не было.
Ишемия в области анастомоза является неизбежным осложнением создания нового соединения пищевода и желудка (кишки). Снижение кровоснабжения может привести к некрозу анастомоза, образованию дефекта (несостоятельности), стриктуры или к функциональным нарушениям.
Самым тяжелым осложнением является несостоятельность анастомоза – дефекты различных размеров в соединении между оставшейся частью пищевода и желудком или тонкой кишкой. Они могут быть скрытыми (наиболее благоприятный вариант), а могут достигать размеров, способных привести к образованию гнойных полостей вокруг соединения желудка и пищевода – вплоть до некроза в области соединения.
Факторами, влияющими на частоту возникновения несостоятельности, являются:
- техника выполнения соединения (ручное сшивание, сшивающий аппарат или гибридная техника);
- местоположение анастомоза (шейный или грудной отдел);
- исходное кровоснабжение трансплантата желудка или тонкой кишки (достаточно ли сохранены все питающие его сосуды).
Так, «ручной» внутригрудной анастомоз связан с большей частотой несостоятельностей.
Раньше в случае возникновения несостоятельности погибал каждый второй пациент. Но со временем, благодаря интенсивному лечению, включающему немедленную повторную операцию или установку стента при неконтролируемой несостоятельности, смертность снизилась.
Можно ли избежать осложнений?
Меры, применяемые до, во время и после операции, могут уменьшить послеоперационные легочные осложнения. Эти меры включают отказ от курения, тренировку дыхательных мышц, надлежащую гигиену полости рта, а также меры предотвращения заброса пищи и жидкости в дыхательные пути и достаточное обезболивание. Так, первые попытки приема пищи через рот после операции должны проходить под наблюдением медицинского персонала или того, кто ухаживает за пациентом.
Дефекты в области анастомоза могут возникать из-за несостоятельности аппаратного или ручного шва – это выявляется с помощью эндоскопических и рентгенографических исследований.
Метод хирургического доступа и методика операции также важны. У пациентов, которые перенесли трансторакальную эзофагэктомию (с разрезом на груди), значительно чаще возникали легочные осложнения: 57% против 27% среди пациентов, которым делали разрез только на животе.
Есть несколько факторов, повышающих риск осложнений после резекции и реконструкции пищевода:
- пожилой возраст,
- заболевания, связанные с нарушением функции легких (например, ХОБЛ),
- пониженное питание,
- дисфункции печени или почек.
Возраст сам по себе не является противопоказанием к операции. При тщательном обследовании и отборе до операции пожилые пациенты могут переносить эзофагэктомию с результатами, сопоставимыми с результатами у молодых пациентов.
Одним из путей снижения частоты и тяжести осложнений является выполнение минимально инвазивных эзофагэктомий (торако/лапароскопических, робот- ассистированных). В обзоре National Surgical Quality Improvement Project сравнивались результаты открытой эзофагэктомии и минимально инвазивных ее модификаций. Из-за технической сложности продолжительность минимально инвазивных операций и наркоза значительно дольше открытых (иногда почти в 2 раза). Но частота и тяжесть осложнений после них значимо ниже.
Почему до сих пор гораздо чаще выполняются открытые операции? Помимо экономических причин (далеко не каждая клиника может позволить высокотехнологичное оснащение операционной), основной проблемой является обучение хирургов. Даже традиционная «открытая» резекция является сложнейшей операцией, а технические требования минимально инвазивной хирургии пищевода значительно выше.
Пациенты, перенесшие эзофагэктомию в клиниках, где выполняется большее количество эзофагэктомий, сталкиваются с меньшим количеством осложнений и имеют более низкий уровень смертности после операции по сравнению с учреждениями с меньшим объемом операций.
Таким образом, полностью избежать осложнений практически невозможно, но есть возможности снижения риска.
Как лечат осложнения, возникающие после операции?
Пациенты с кардиологическими осложнениями получают антиаритмическую терапию в специализированном кардиологическом или реанимационном отделении. Для восстановления кровоснабжения миокарда может потребоваться эндоваскулярное хирургическое лечение (стентирование коронарных артерий).
Важным элементом профилактики и лечения несостоятельности анастомоза является отслеживание и своевременная коррекция уровня артериального давления, поскольку кровоснабжение снижается при низком давлении.
Для скрытых дефектов анастомоза, которые возникают без симптомов и обнаруживаются только с помощью контрастной рентгенографии, специальное лечение не требуется. Они могут пройти сами, если отложить время приема пищи через рот.
При небольших дефектах у стабильных пациентов ограничивают прием пищи и воды, а также усиливают поддержку энтеральным или/и парентеральным питанием (через зонд или через вену). Кроме того, применяют антибиотики широкого спектра действия и препараты для снижения выработки соляной кислоты желудком. При возникновении вокруг внутригрудного анастомоза гнойных полостей их необходимо адекватно дренировать под контролем компьютерной томографии.
Однако чаще всего требуется повторная операция. В случае полного разрушения соединения оставшегося пищевода с желудком (кишкой) единственным вариантом является его полное удаление. После чего оставшаяся часть пищевода выводится в разрез на шее (эзофагостома), в желудок (гастростома) или тонкую кишку (еюностома), и в нее пожизненно вводится трубка для питания.
Если целостность возвратного гортанного нерва не была полностью нарушена, восстановление его функции возможно. По данным обзоров у 41% пациентов она восстанавливается в течение одного года.
Многие хирурги перевязывают грудной лимфатический проток для предотвращения последующего истечения лимфы и ее скопления. Однако по данным одного из обзоров профилактическая перевязка грудного протока не снижает частоту послеоперационной утечки лимфы. Эти данные требуют дальнейшего изучения, но также ставят вопрос о целесообразности рутинной перевязки грудного протока.
Выводы
- Осложнения хирургии рака пищевода многочисленны и разнообразны.
- Из-за сложности хирургического вмешательства полностью избежать осложнений очень трудно, однако существуют варианты снижения их частоты и тяжести.
Что еще почитать?
- Статья об отложенных осложнениях операций на пищеводе (на русском языке).
- Статья «Об операции эзофагэктомии» для пациентов на сайте Memorial Sloan Kettering Cancer Center (на русском языке).
- Обзор системных осложнений в торакальной хирургии (на английском языке).
Обратитесь к врачу
Наши статьи написаны с учетом принципов доказательной медицины. При подготовке материалов мы обращаемся за консультациями к практикующим врачам и ссылаемся на авторитетные источники. Однако все наши тексты носят рекомендательный характер и не заменяют визит к специалисту.