Питание во время и после лечения рака поджелудочной железы
Снижение веса – это один из первых симптомов рака поджелудочной железы. Примерно 80% пациентов сообщают о потере веса на момент постановки диагноза. Две трети пациентов с раком поджелудочной железы уже на момент первой консультации у онколога страдают от недоедания и анорексии – полного отсутствия аппетита при объективной потребности организма в питании.
Применяемая при раке поджелудочной железы химиотерапия основана на довольно тяжело переносимых схемах лечения. Пациенты, получающие такую терапию, часто жалуются на тошноту, рвоту, повышенную слабость, сухость во рту, запоры или же наоборот – диарею. Частая диарея и тошнота на фоне химиотерапии могут привести к потере веса и обезвоживанию организма.
При этом лечение на любой стадии заболевания рака поджелудочной железы занимает много времени – минимум 6 месяцев. Побочные эффекты химиотерапии обладают накопительным эффектом: чем больше циклов проведено, тем сложнее переносить воздействие химиопрепаратов.
Во время и после лечения рака поджелудочной железы могут наблюдаться изменения вкусовых предпочтений, что тоже может привести к незапланированной потере веса.
Опасность недостаточности питания при раке поджелудочной железы
В нескольких крупных исследованиях было показано, что потеря более 5% веса приводит к более высокой частоте послеоперационных осложнений. Более того, чем быстрее происходит потеря массы тела, тем меньше продолжительность жизни. Недостаточность питания ведет к нехватке важных микроэлементов и белков, благодаря которым должно происходить заживление послеоперационных ран. Пациенты с дефицитом массы тела и белковой недостаточностью не способны также перенести тяжелую химиотерапию. Из-за слабости пациента лечение задерживается, циклы химиотерапии откладываются. В итоге такие пациенты подвержены прогрессированию заболевания, и для них прогноз менее благоприятен.
Способы профилактики недостаточности питания
Наиболее важным этапом в решении проблемы мальнутриции (недостаточности питания) является ее профилактика. Намного проще с первых дней лечения стараться следить за весом и питаться сбалансированно, нежели позже пытаться восполнить дефицит веса.
Консультирование по вопросам питания – это первый шаг, и он всегда должен выполняться медицинскими работниками: врачом-нутрициологом/диетологом, а также лечащим онкологом. Всем больным раком поджелудочной железы необходима консультация нутрициолога/диетолога перед началом терапии для подбора необходимой питательной поддержки.
Для профилактики мальнутриции следует помнить о самых базовых принципах правильного питания:
- принимать пищу 5-6 раз в день небольшими порциями;
- пища должны быть сбалансированной по содержанию белков, жиров и углеводов.
Белок – это основной строительный материал организма, он необходим для роста и восстановления всех клеток организма, включая клетки крови: эритроциты и лейкоциты, – а также для поддержания мышечной массы. Поэтому в рационе обязательно должны быть в необходимом количестве белковые продукты. При выборе белка следует отдавать предпочтение морепродуктам, птице, нежирному красному мясу, нежирным молочным продуктам (молоко, йогурт или сыр), яйцам, соевым продуктам (тофу), орехам или ореховому маслу, семенам киноа и бобовым.
Способы стимуляции аппетита
Плохой аппетит – распространенная проблема у пациентов с раком поджелудочной железы. Иногда хирургическое вмешательство или проводимая химиотерапия могут вызывать изменение восприятия вкуса пищи и непереносимость запахов, менять ощущение вкуса ранее любимых блюд – это также ведет к снижению аппетита.
Следующие рекомендации могут помочь улучшить аппетит и повысить интерес к еде:
- Выполнять посильные физические упражнения перед очередным приемом пищи. Даже короткая прогулка может быть бодрящей. Упражнения с собственным весом или же с небольшими по весу гантелями в виде наклонов в разные стороны, приседания, растяжка в течение 15 минут могут повысить аппетит.
- Выбирать продукты, которые приходятся по вкусу пациенту и обладают легким приятным ароматом. Это могут быть любимые продукты пациента до болезни. Следует помнить, что сильный резкий аромат может спровоцировать тошноту, поэтому стоит избегать ярких запахов.
- Не забывать о водном балансе: в течение дня надо выпивать 6-12 чашек жидкости (воды, чая, сока).
- Есть понемногу, но часто: 6-8 небольших порций пищи и перекусов в день. Принимать пищу лучше тогда, когда чувствуется голод. Если же чувства голода нет, то следует регулярно что-то съедать – каждые 2-3 часа.
- Можно заменить прием пищи напитком с пищевой добавкой или домашним смузи, приготовленным из протеинового порошка. Если необходимо принимать ферменты поджелудочной железы, обязательно надо их употреблять вместе с этими напитками. Питательные напитки содержат больше калорий и белка, они могут быть добавлены к обычному рациону. Также существуют специальные серии напитков для пациентов с диабетом или с нарушением глотания. Перед их назначением необходимо проконсультироваться с врачом-специалистом соответствующего заболевания (эндокринологом, нефрологом и др.).
- Можно расставить небольшие миски с питательными закусками – такими как орехи и фрукты – в часто используемых местах дома, чтобы поддерживать здоровые перекусы между приемами пищи.
- Принимать препараты от тошноты следует при первых признаках ее появления. Прием любимых блюд лучше отложить, если пациент чувствует тошноту.
- Стоит следить за изменениями вкуса, если они способствуют снижению аппетита. Например, можно замариновать красное мясо перед приготовлением, если его вкус неприятен. Или заменить красное мясо рыбой, курицей, яйцами, нежирным сыром или вегетарианскими блюдами. Можно улучшить вкус и запах пищи с помощью приправ или специй – таких как лимонный сок, мята, базилик и другие травы.
- Если плохой аппетит и потеря веса сохраняются, врач может назначить лекарство для повышения аппетита. Некоторые из этих лекарств перечислены ниже. Может потребоваться несколько недель приема, прежде чем произойдет повышение аппетита, поэтому следует принимать эти лекарства по назначению не менее месяца, чтобы определить их эффективность.
Препараты для повышения аппетита:
- мегэстролацетат,
- стероиды (преднизолон или дексаметазон) короткими курсами,
- антидепрессанты.
Такие препараты назначает только врач, взвешивая соотношение пользы и риска для конкретного пациента. Многие из этих лекарств имеют побочные эффекты, которые следует обсудить с доктором.
Лечение снижения веса и недостаточности питания
Для лечения мальнутриции может быть использовано:
- пероральное питание в виде сипингов (специализированных питательных коктейлей);
- энтеральное питание (через зонд или стому);
- в некоторых случаях – парентеральное питание (внутривенное введение питательной смеси).
Сипинговое питание
Сипинговое питание – это лечебное питание, обогащенное питательными веществами, в том числе, белком. Оно используется в дополнение к обычному рациону для восполнения дефицита белка и других макро- и микроэлементов.
Сипинги выпускаются уже готовыми для употребления в виде порошка или питьевого йогурта. Они обладают разными вкусами, включая нейтральный. Пьются обычно небольшими глотками через трубочку в течение дня. Нежелательно выпивать сразу много сипинга, так как возможно появление диареи и рвоты. Предпочтительно назначение сипингового специализированного питания, обогащённого омега-3-полиненасыщенными жирными кислотами – оно увеличивает мышечную массу, улучшает аппетит, снижает слабость и улучшает качество жизни.
Такое питание может назначаться нутрициологом/диетологом либо лечащим врачом-онкологом.
Энтеральное питание
Энтеральное питание применяется для тех пациентов с раком поджелудочной железы, которые не могут потреблять необходимое количество пищи через рот, несмотря на выполнение рекомендаций диетологов и медикаментозную терапию. Дополнительное или полное энтеральное питание следует рассматривать как предпочтительный вариант при сохранении функции кишечника.
Согласно рекомендациям такое питание может проходить с помощью назогастрального зонда или чрескожной эндоскопической гастростомии. При предполагаемой длительности питания до 30 дней желательна установка назогастрального или назоинтестинального зонда, более 30 дней — лучше наложение стомы.
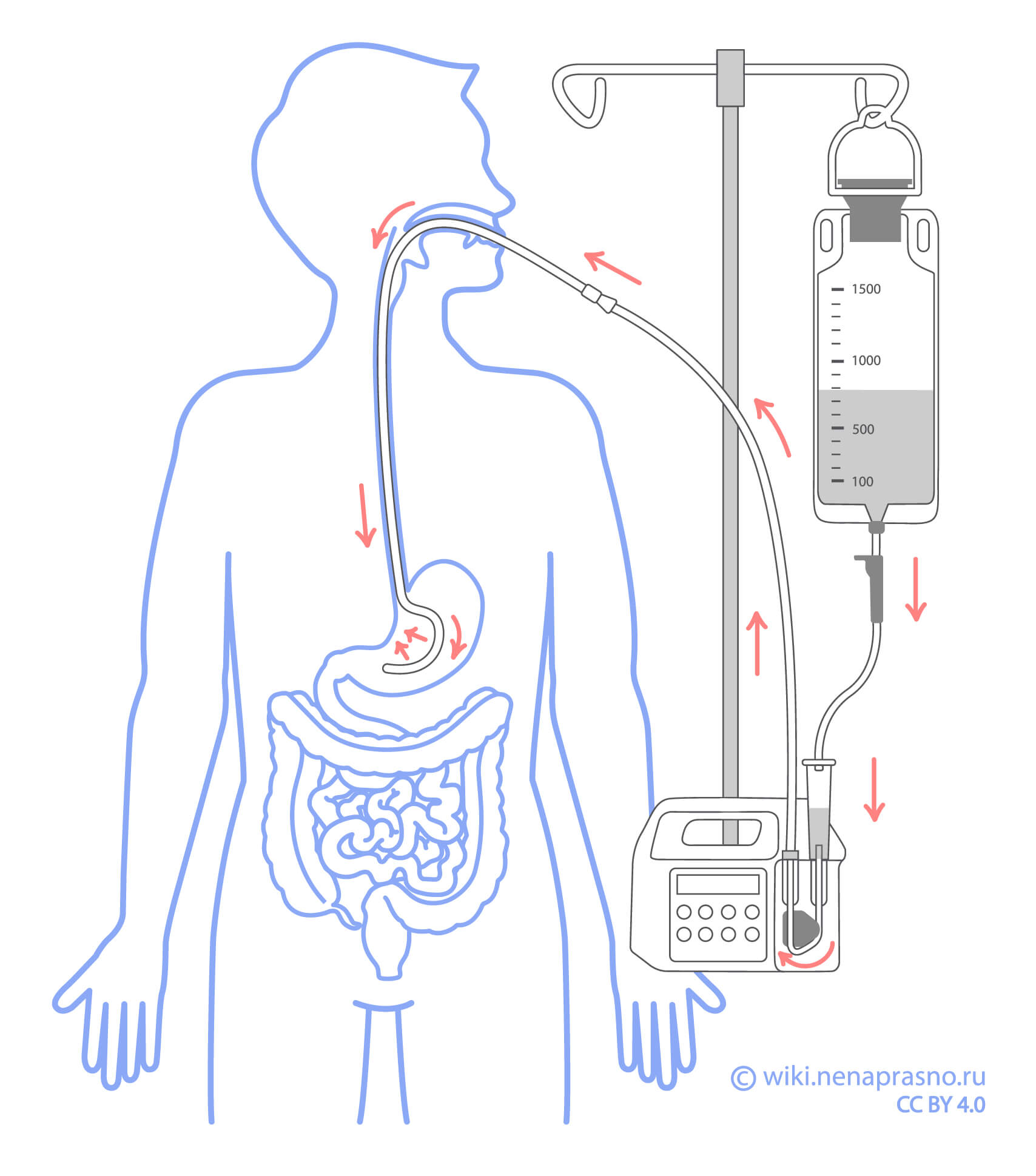

Противопоказания к проведению энтерального питания: кишечная непроходимость, сильная тошнота и рвота, не поддающаяся терапии, а также другие тяжелые состояния.
Энтеральное питание должно назначаться только врачом и применяться под его контролем, так как оно обладает большим спектром побочных эффектов как со стороны зонда/стомы, так и со стороны самой питательной смеси.
К осложнениям со стороны установки зонда/стомы относятся:
- повреждение носа, глотки или пищевода, развитие воспаления в местах повреждения;
- пневмонии, перитонит при смещении зонда.
Осложнения, связанные со смесью: частый жидкий стул, дискомфорт в желудочно-кишечном тракте, тошнота, рвота, изжога, отрыжка, нарушение водно-солевого баланса.
Парентеральное питание
Парентеральное питание представляет собой тип доставки питательной смеси в организм внутривенным путем. Парентеральное питание при раке поджелудочной железы применяется в случаях, если питание естественным путем через желудочно-кишечный тракт невозможно или не обеспечивает поступление необходимого количества энергии и питательных веществ.
Парентеральное питание может быть назначено при кишечной непроходимости, при тяжелой тошноте, рвоте, нарушении всасывания питательных веществ в кишечнике или при тяжелой диарее. Такое питание может назначаться на недолгий промежуток времени в послеоперационном периоде, а также пациентам с небольшой ожидаемой продолжительностью жизни – в ситуациях, когда перспектив к улучшению состояния пациента совсем немного.
Назначение и проведение парентерального питания обычно происходит на консилиуме с участием нескольких врачей-специалистов, так как оно сопряжено с разными осложнениями. Так как парентеральное питание вводится внутривенно через катетер, то часть осложнений может быть связана с попаданием инфекции в катетер, что может привести к тяжелым инфекционным осложнениям вплоть до заражения крови. Среди осложнений парентерального питания также выделяют метаболические негативные эффекты – они связаны с составом питательной смеси и могут вызвать поражение печени, почек.
Противопоказания к парентеральному питанию:
- возможность проведения энтерального питания;
- отсутствие адекватного сосудистого доступа для внутривенного введения;
- отсутствие признаков белково-энергетической недостаточности;
- отсутствие мочи;
- непереносимость или анафилаксия на составляющие компоненты питания.
Ферментативная поддержка
Одной из главных функций поджелудочной железы является расщепление белков, жиров и углеводов, поступающих с пищей. Для этого процесса поджелудочная железа выделяет ферменты – вещества, расщепляющие поступившую пищу до продуктов всасывания в кишечнике. После хирургического лечения или во время химиотерапии способность поджелудочной железы вырабатывать ферменты снижается. Для ее компенсации необходим дополнительный прием ферментов.
Некоторые симптомы, вызванные недостаточностью ферментов поджелудочной железы:
- чувство несварения,
- спазмы после еды,
- большое количество газов (метеоризм),
- дурно пахнущий газ или стул,
- изменения вида стула,
- стул светлого, желтого или оранжевого цвета,
- частый или жидкий стул,
- потеря веса.
При появлении таких симптомов следует обратиться к врачу для назначения терапии.
Рекомендуемый тип и дозировка ферментов поджелудочной железы индивидуальны для каждого человека, их подбирает лечащий врач. Все рецептурные ферменты получены из свиного сырья. Если у человека аллергия на продукты из свинины, необходимо проконсультироваться с врачом и/или диетологом по поводу альтернативных вариантов.
Для ферментозаместительной терапии применяются несколько групп препаратов:
- экстракты слизистой оболочки желудка, основным действующим веществом которых является пепсин;
- панкреатические энзимы: амилаза, липаза и трипсин;
- комбинированные препараты, содержащие панкреатин в сочетании с компонентами желчи, гемицеллюлозой и прочими дополнениями;
- растительные энзимы: папаин, грибковая амилаза, липаза и другие ферменты;
- комбинированные ферментные препараты, содержащие панкреатин в сочетании с растительными энзимами, витаминами;
- дисахаридазы.
Наиболее универсальными средствами являются высокоактивные полиферментные препараты панкреатина в виде капсул. Препарат в этих капсулах, благодаря своей структуре, наилучшим образом перемешивается с пищей, что повышает его эффективность в среднем на 25%.
Масло МСТ (триглицеридов со средней цепью) может помочь контролировать потерю веса у пациентов при плохом всасывании жиров. Масло MCT – это богатый калориями тип жира, который быстро усваивается организмом. Он содержится в натуральном виде в кокосовом масле, пальмоядровом масле и сливочном масле. Масло MCT добавляют в некоторые медицинские пищевые добавки, а также его можно приобрести отдельно в качестве пищевой добавки. Их употребление может способствовать увеличению веса, способствовать увеличению силы и физической активности. Прием этого препарата должен быть согласован с лечащим врачом.
Выводы
- Питательная поддержка крайне необходима пациентам с раком поджелудочной железы с момента постановки диагноза.
- Перед началом лечения пациенты должны получить консультацию нутрициолога/диетолога по поводу необходимого питания.
- Регулярная физическая активность, адекватная противорвотная терапия и дробный прием пищи могут предотвратить потерю веса.
- Ферментативная поддержка при раке поджелудочной железы может быть назначена лечащим врачом при проблемах с перевариванием пищи.
Что еще почитать?
- Рекомендации по питанию при раке поджелудочной железы для пациентов (на английском языке).
- Общие рекомендации по питанию для пациентов с онкологией (на русском языке).
Обратитесь к врачу
Наши статьи написаны с учетом принципов доказательной медицины. При подготовке материалов мы обращаемся за консультациями к практикующим врачам и ссылаемся на авторитетные источники. Однако все наши тексты носят рекомендательный характер и не заменяют визит к специалисту.

Материалы подготовлены при поддержке Кирилла Гришанова и Сергея Бурунова в память об Анне Каревой и Татьяне Викторовне Буруновой.
