Поддержите создание крупнейшего раздела на «Онко Вики» — об опухолях головы и шеи
ПоддержатьПанкреатодуоденальная резекция
Панкреатодуоденальная резекция (ПДР, гастропанкреатодуоденальная резекция или операция Уиппла) – это основной метод хирургического лечения рака поджелудочной железы, если опухоль расположена в ее головке (а также крючковидном отростке и шейке). Эта часть железы окружена большим количеством других органов и сосудов, поэтому объем удаляемых органов при такой операции достаточно велик.
Показания к операции:
- резектабельный рак головки поджелудочной железы, т.е. опухоль может быть хирургически удалена в полном объеме; резектабельность рака определяется, как правило, на дооперационном этапе с помощью КТ и требует наличия следующих критериев:
- отсутствие контакта опухоли с верхней брыжеечной артерией, общей печеночной артерией и чревным стволом;
- отсутствие контакта опухоли с верхней брыжеечной и воротной веной или прилегание к ним на протяжении не более половины окружности сосуда;
- погранично резектабельный рак поджелудочной железы, если опухоль стала резектабельной после предоперационного (неоадъювантного) лечения;
- отсутствие отдаленных метастазов (например, в печени, легких или по брюшине).
Противопоказания:
- погранично резектабельный или местнораспространенный рак головки поджелудочной железы, который не перешел в резектабельный или стал еще более распространенным после предоперационного (неоадъювантного) лечения;
- наличие отдаленных метастазов;
- тяжелое состояние пациента из-за сопутствующих заболеваний или осложнений со стороны опухоли.
Как проходит операция?
ПДР – это плановая операция, поэтому у врачей есть возможность подготовить пациента к ней. Во время подготовки проводится полноценное обследование и компенсируются последствия сопутствующих заболеваний или осложнения, вызванные опухолью.
Как правило, ПДР выполняется хирургом-онкологом со значительным опытом абдоминальной или гепатобилиарной (относящейся к печени, поджелудочной железе и желчевыводящим путям) хирургии. Выполнение ПДР в профильных онкологических больницах, онкодиспансерах или научных медицинских центрах, имеющих опыт таких операций и ведения пациентов после нее, позволяет рассчитывать на низкий риск осложнений и лучшие результаты лечения.
Чаще всего пациенты поступают в отделение накануне дня операции. ПДР выполняется в условиях операционной с использованием общей анестезии (наркоза). Наркоз нередко комбинируется с эпидуральной анестезией для эффективного обезболивания и профилактики нарушения функции желудочно-кишечного тракта (ЖКТ) после операции.
Пациент находится в положении лежа на спине. Многие хирурги начинают операцию с выполнения диагностической лапароскопии (если она не выполнялась до этого в ходе предоперационного обследования). Это короткий осмотр брюшной полости с помощью лапароскопа и видеокамеры через один маленький разрез (прокол) брюшной стенки. Диагностическая лапароскопия позволяет ответить на вопрос: есть ли в брюшной полости метастазы, которые не видны на КТ (как правило, это небольшие очаги размером до 1 см). Ее важно выполнять перед ПДР, поскольку у 2 из 10 пациентов, опухоли которых считались резектабельными, обнаруживаются метастазы в печени или на брюшине. В случае выявления метастазов ПДР не выполняется: хирургический этап завершается, и далее пациенты получают лекарственную терапию.
Если метастазов нет, хирург переходит к основному этапу операции. Он начинается с постепенного выделения всех структур, подлежащих удалению: головки поджелудочной железы с ее крючковидным отростком, двенадцатиперстной кишки и начальных 15 см тощей кишки, в которую она переходит, а также нижней части желудка, общего желчного протока (холедоха) и желчного пузыря.
Параллельно с этим хирург также удаляет жировую клетчатку, окутывающую перечисленные органы, в которой находятся лимфатические узлы, относящиеся к поджелудочной железе – этот процесс называется лимфаденэктомией или лимфодиссекцией.
Иногда во время ПДР может потребоваться удаление части (резекция) верхней брыжеечной или воротной вены даже в случаях, которые считались резектабельными по данным КТ. ПДР с резекцией вен сопряжена с большей продолжительностью операции, большей кровопотерей, а также с более высоким риском послеоперационных осложнений. Однако если это необходимо для полного удаления опухоли, хирурги выполняют такую операцию.
После удаления всех выделенных структур и клетчатки с лимфатическими узлами хирург приступает к этапу восстановления (реконструкции) ЖКТ. Для этого необходимо сформировать три соединения (анастомоза): между остатком поджелудочной железы и тонкой кишкой, остатком желчного протока и тонкой кишкой, а также частью желудка и тонкой кишкой.
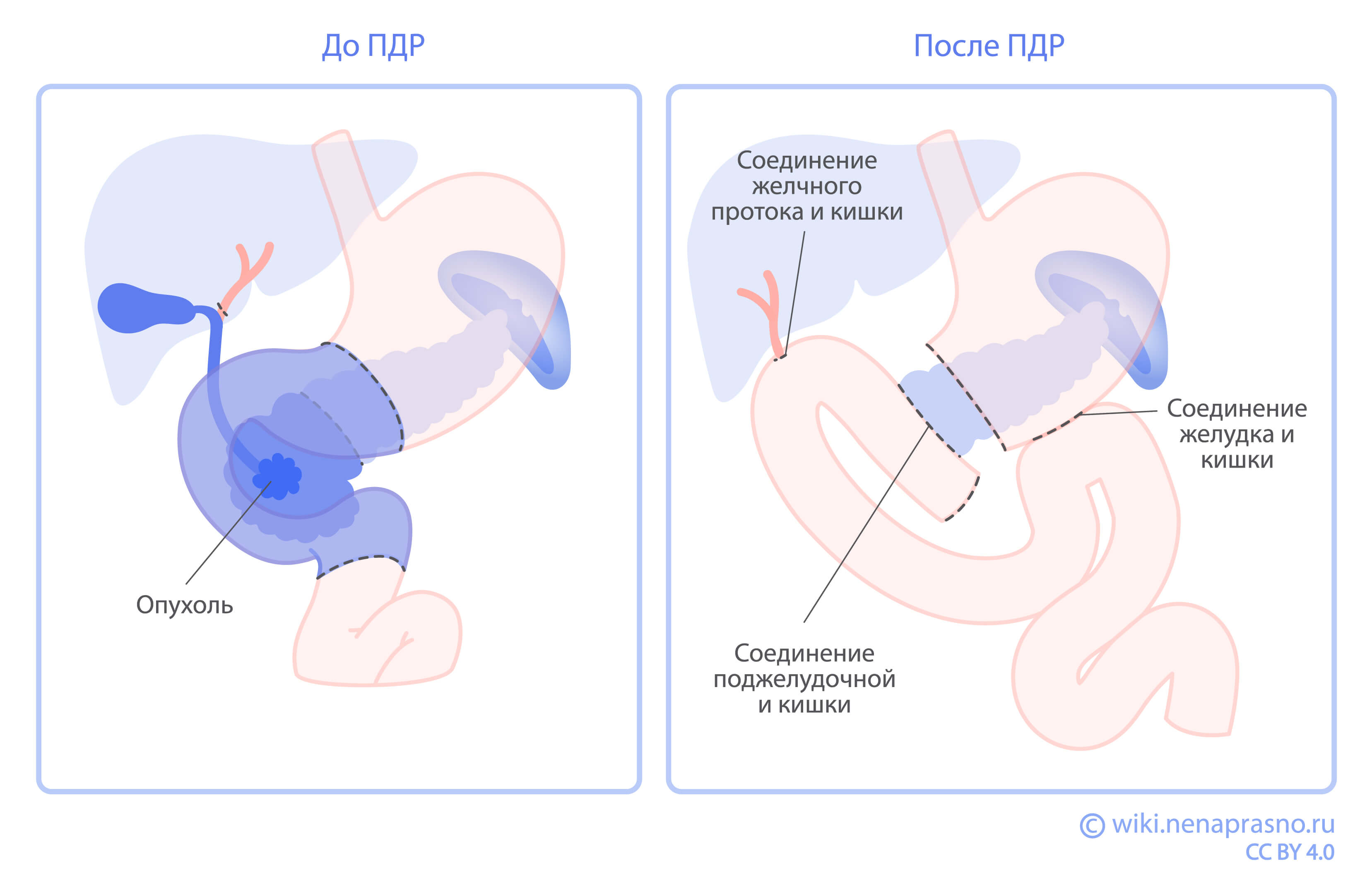
В среднем, операция занимает 5-7 часов и завершается установкой дренажных трубок (как правило, двух-трех) к местам сформированных анастомозов. Это позволяет контролировать их состояние в послеоперационном периоде.
У классической ПДР есть несколько вариантов. Выбор одного из них осуществляется в зависимости от распространенности опухоли, свойств поджелудочной железы и опыта хирурга:
- ПДР с сохранением всего желудка и его привратника (пилоросохраняющая ПДР). Применяется, если опухоль поджелудочной железы не распространяется на верхний отдел двенадцатиперстной кишки и желудок. Этот метод позволяет снизить частоту нескольких послеоперационных осложнений: демпинг-синдрома, гастрита на фоне заброса в желудок желчи и краевых язв в зоне соединения между желудком и тонкой кишкой. Однако вероятность замедления эвакуации содержимого из желудка после такой операции выше, чем при стандартной ПДР.
- ПДР с субтотальным сохранением желудка без привратника. Этот вариант операции используется, если опухоль не распространяется на двенадцатиперстную кишку и желудок. Метод объединяет в себе достоинства пилоросохраняющей ПДР и отсутствие замедления эвакуации содержимого из желудка.
- ПДР с формированием соединения между остатком поджелудочной железы и желудком вместо тонкой кишки. Такой вариант был разработан с целью снижения частоты панкреатических и желчных фистул (длительное истечение сока поджелудочной железы и желчи из зоны анастомозов) после операции. У него нет каких-либо преимуществ над стандартным анастомозом. Некоторые хирурги предпочитают этот метод при мягкой поджелудочной железе, так как в этом случае повышен риск панкреатических фистул.
После операции
После ПДР большинство пациентов переводят в палату реанимации и интенсивной терапии, где они и просыпаются по окончании действия анестезии. В первые дни после операции пациента беспокоит боль в области операционной раны, слабость, сухость во рту и жажда, редко – тошнота. Как правило, пить воду небольшими глотками пациентам разрешают после полного пробуждения и при отсутствии тошноты и рвоты, однако в первое время может быть разрешено только смачивать губы водой.
У многих пациентов после ПДР бывает установлен назогастральный зонд (тонкая трубка для отвода содержимого желудка). Однако последние исследования не демонстрируют какого-либо снижения числа осложнений при его наличии, поэтому все больше врачей отказывается от этой практики. Если у пациента в течение нескольких дней развивается синдром замедленной эвакуации содержимого из желудка (гастропарез или гастростаз), ему устанавливают такой зонд.
Как правило, на второй день после операции пациенты возвращаются в профильное отделение, где начинают активизироваться: пробуют садиться, вставать и начинать ходить – сперва с помощью, а позже и самостоятельно. Примерно в это же время пациенты пробуют есть, и при отсутствии гастропареза постепенно увеличивают объем съедаемой пищи. Дренажные трубки удаляются постепенно, когда количество отделяемой по ним жидкости становится минимальным, – при отсутствии осложнений это происходит в первые 3-5 дней. Если отделяемое по дренажу содержит большое количество панкреатических ферментов, это может указывать на развитие панкреатической фистулы, и тогда дренажную трубку оставляют на более долгий срок.
Ранние активизация и удаление дренажей способствуют восстановлению функции ЖКТ, снижению частоты послеоперационных осложнений и уменьшению продолжительности госпитализации. При отсутствии значимых осложнений, требующих других вмешательств или повторной операции, пациенты проводят в больнице 10-15 дней.
Выполнение ПДР лапароскопическим или роботизированным путем позволяет снизить кровопотерю во время операции, частоту ряда осложнений после нее и сократить сроки пребывания в больнице до 7-8 дней. Это, в свою очередь, позволяет пациентам раньше переходить к послеоперационной (адъювантной) химиотерапии.
Эффективность и прогноз
Важно! Информация о прогнозе может быть чувствительной. Следует знать, что она основана на статистических данных о продолжительности жизни после лечения и не может расцениваться как индивидуальный прогноз. Предсказать, как будет развиваться болезнь, какой будет реакция на лечение, произойдет ли рецидив, и если да, то как скоро — невозможно. Бывает так, что даже при неблагоприятном прогнозе ситуация меняется к лучшему, вопреки статистике. Подробнее об этом читайте в статье «Плохие прогнозы не всегда сбываются»: колонка онколога о статистике и надежде.
Выводы
- ПДР – основной вид хирургического лечения резектабельного рака головки поджелудочной железы.
- Эта операция предполагает удаление нескольких органов и сложный реконструктивный этап, поэтому может быть сопряжена с длительным восстановлением и рядом осложнений.
- Существует несколько модификаций ПДР, направленных на профилактику части осложнений этой операции.
- Соблюдение современных протоколов ускоренного послеоперационного восстановления, а также выполнение ПДР лапароскопическим или роботизированным путем позволяет снизить риск осложнений и сократить пребывание в больнице.
Что еще почитать и посмотреть?
- Как подготовиться и чего ожидать после ПДР? (на русском языке).
- Что из себя представляет ПДР? (видео на английском языке).
- Информация о ПДР для родных и близких пациента (на русском языке).
- Важные вопросы о ходьбе после операции (на русском языке).
- Питание после обходного анастомоза или ПДР (на русском языке).
Обратитесь к врачу
Наши статьи написаны с учетом принципов доказательной медицины. При подготовке материалов мы обращаемся за консультациями к практикующим врачам и ссылаемся на авторитетные источники. Однако все наши тексты носят рекомендательный характер и не заменяют визит к специалисту.

Материалы подготовлены при поддержке Кирилла Гришанова и Сергея Бурунова в память об Анне Каревой и Татьяне Викторовне Буруновой.
