Поддержите создание крупнейшего раздела на «Онко Вики» — об опухолях головы и шеи
ПоддержатьМедуллобластома
Медуллобластома – самая распространенная эмбриональная опухоль центральной нервной системы (ЦНС) у детей. На ее долю приходится около 20% всех детских злокачественных опухолей головного мозга. Наиболее часто медуллобластома встречается у детей в возрасте 3-7 лет с преобладанием у мальчиков.
Опухоль располагается в мозжечке. Мозжечок – это часть головного мозга, которая отвечает за равновесие, координацию и другие двигательные функции. Также могут быть поражены соседние структуры – например, ствол мозга или четвертый желудочек.
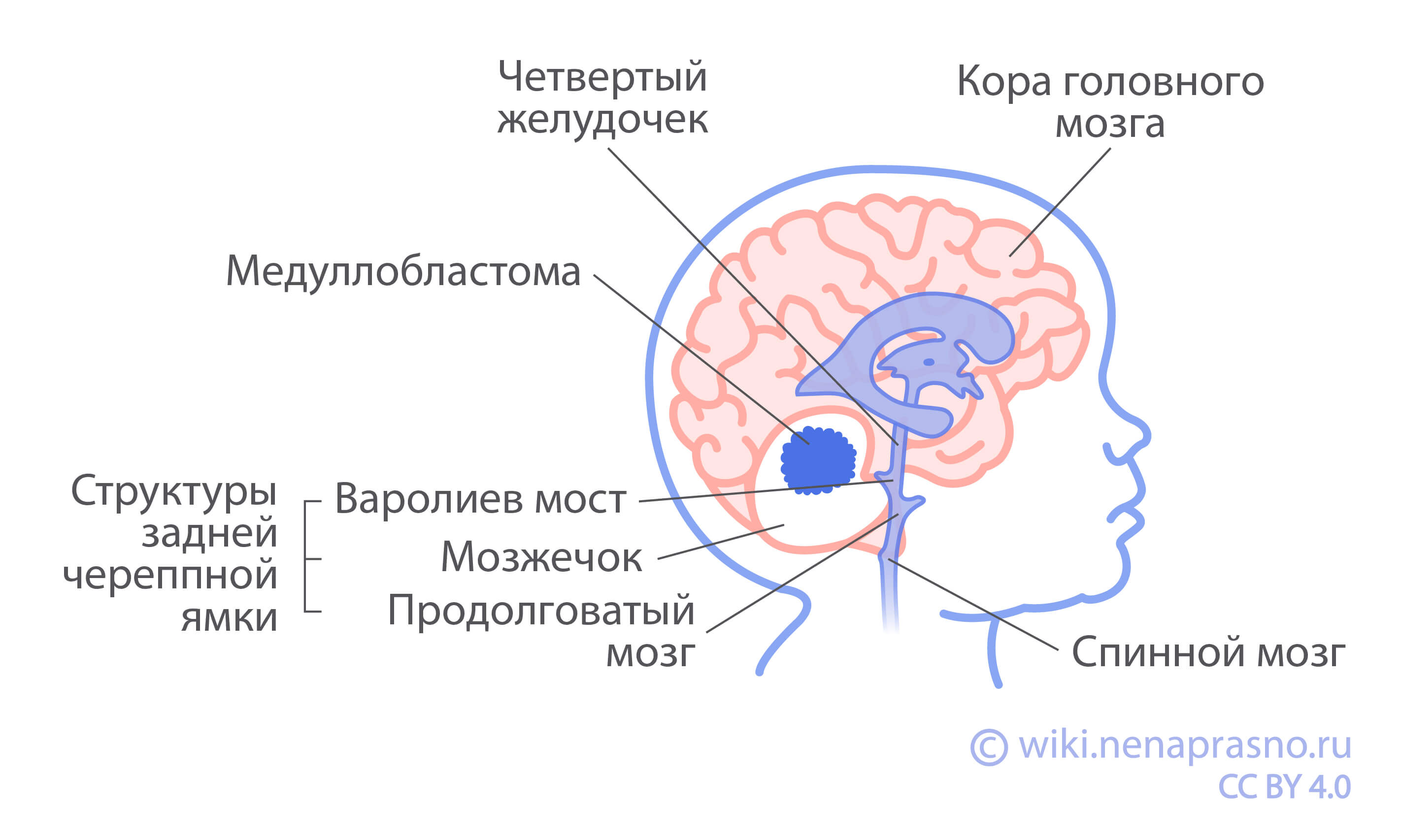
Медуллобластома развивается из незрелых (недифференцированных) клеток ЦНС – это очень ранние формы клеток нервной системы, которые участвуют в развитии клеток головного мозга. Такая опухоль растет очень быстро и может давать метастазы на оболочки головного и спинного мозга. Кроме того, клетки опухоли могут быть обнаружены в ликворе (спинномозговой жидкости). Примерно треть пациентов на момент первичной диагностики уже имеют метастазы. Медуллобластома крайне редко метастазирует за пределы ЦНС (например, в легкие, кости, костный мозг).
В большинстве случаев причина возникновения медуллобластомы неизвестна. В ряде случаев (до 5%) она связана с наследственными синдромами предрасположенности к опухолям: семейным аденоматозным полипозом (синдромом Тюрко), синдромом невоидных базальноклеточных карцином (синдромом Горлина) и синдромом развития различных опухолей (синдромом Ли-Фраумени).
Симптомы и диагностика
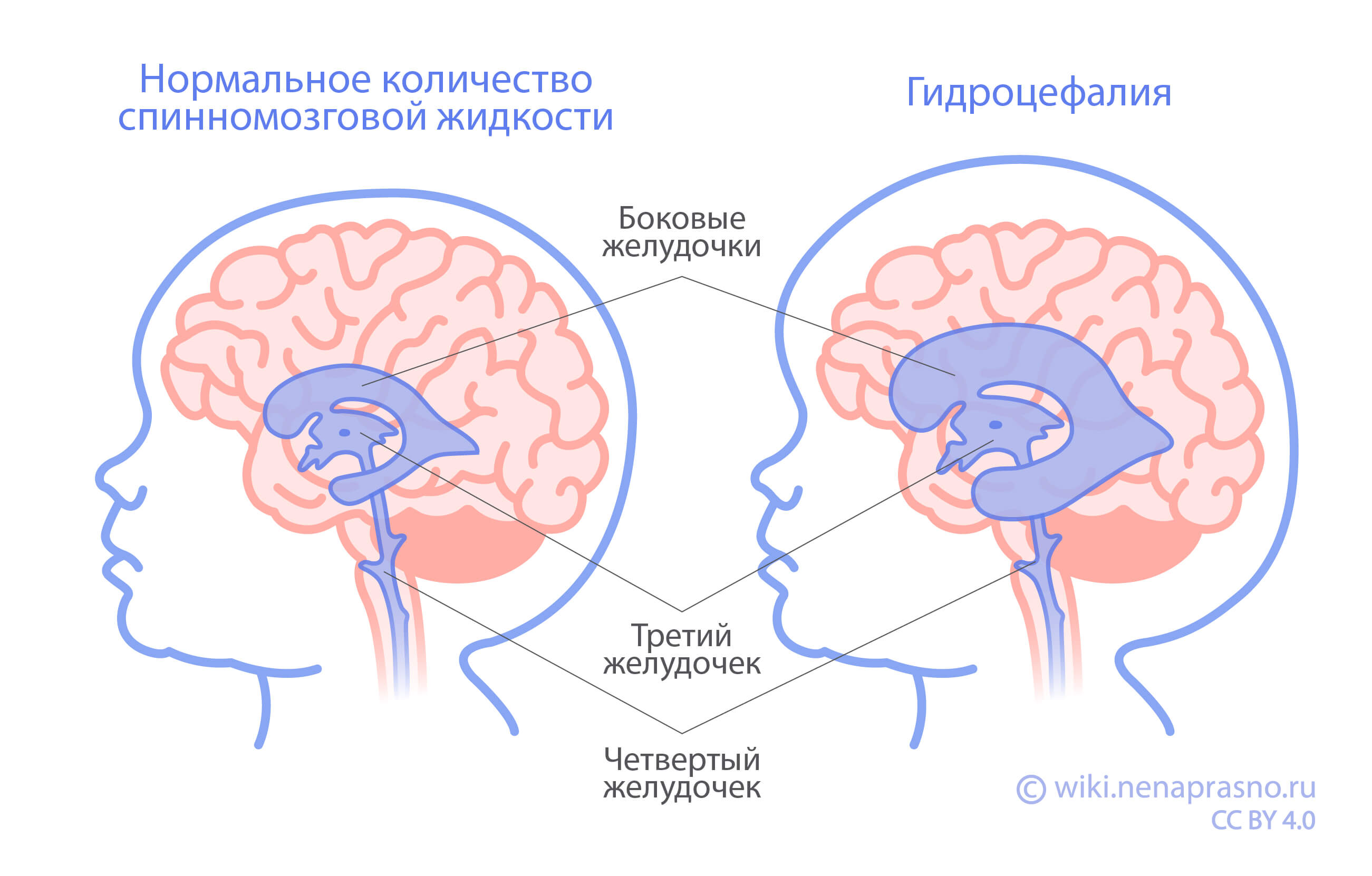
В зависимости от расположения, размера опухоли, стадии заболевания и возраста ребенка симптомы могут проявляться по-разному. Как правило, первые проявления могут быть связаны с повышением внутричерепного давления. Опухоль может блокировать пути нормальной циркуляции ликвора, что вызывает гидроцефалию (скопление жидкости в головном мозге). Такое состояние проявляется головной болью, утренней тошнотой и рвотой, а также быстрым увеличением размеров головы, выбуханием родничка у младенцев, снижением остроты зрения.
Для опухолей задней черепной ямки (к которым относится и медуллобластома) характерны также симптомы, связанные с поражением мозжечка и близлежащих структур. К ним относятся:
- шаткость походки, нарушение координации;
- изменение положения головы (например, наклон в одну сторону);
- нарушение почерка;
- косоглазие, двоение в глазах, непроизвольные движения глаз (нистагм);
- нарушение глотания (при поражении ствола мозга).
Если опухоль распространяется на спинной мозг, ребенка могут беспокоить боль в спине, слабость в ногах, трудности при ходьбе, неспособность контролировать работу мочевого пузыря и кишечника.
Для постановки диагноза необходимо провести ряд исследований. Они позволят определить точную локализацию опухоли и оценить наличие метастазов, а также уточнить гистологический и молекулярно-генетический тип медуллобластомы. К этим исследованиям относятся:
- МРТ и/или КТ головного мозга с контрастом – позволяют уточнить локализацию и размер опухоли (МРТ является более предпочтительным методом исследования);
- люмбальная (спинномозговая) пункция и МРТ спинного мозга с контрастом – проводятся с целью исключения метастатического поражения;
- гистологическое и молекулярно-генетические исследования – позволяют более точно установить подтип медуллобластомы, определить прогноз и подобрать оптимальный план лечения.
Гистологическая классификация медуллобластомы
Выделяют четыре гистологических подтипа медуллобластом:
- медуллобластома классическая (CMB),
- медуллобластома десмопластическая/нодулярная,
- медуллобластома с выраженной нодулярностью,
- медуллобластома крупноклеточная/анапластическая.
Десмопластическая/нодулярная медуллобластома чаще встречается у младенцев (до 4 лет) и взрослых (16 лет и старше), чем в детском возрасте (4–15 лет). Медуллобластома с выраженной нодулярностью возникает преимущественно у младенцев. Крупноклеточный/анапластический вариант медуллобластомы расценивается как признак заболевания высокого риска и требует более интенсивной терапии.
Молекулярно-генетические подгруппы медуллобластом
WNT
Медуллобластома с активацией сигнального пути WNT является самой редкой подгруппой. Она составляет около 10% всех медуллобластом. В некоторых случаях данный тип медуллобластом ассоциирован с наличием у ребенка синдрома Тюрко, при котором возникают мутации в генах сигнального пути WNT.
Опухоли WNT-подгруппы обычно располагаются по средней линии с вовлечением ствола мозга или соседних структур.
Медуллобластомы подгруппы WNT обычно встречаются у детей старше 4 лет и у подростков, с примерно одинаковым распределением у мальчиков и девочек. Опухоли этой подгруппы редко метастазируют (в 5–10% случаев) и редко рецидивируют.
SHH
Медуллобластома с активацией сигнального пути SHH составляет около 30% всех медуллобластом. Метастазирует в 15-20% случаев. Чаще всего эти опухоли встречаются у детей младше 3 и старше 16 лет.
Обычно опухоли этой подгруппы возникают в полушариях мозжечка, а не по средней линии, характерной для других подгрупп.
Прогноз различается в зависимости от клинических (возраст и метастатический статус) и молекулярных (амплификация MYCN и статус мутации TP53) характеристик. Более 25% пациентов с подгруппой SHH имеют лежащую в основе герминальную мутацию (врожденную, которая есть не только в клетках опухоли, но и во всех клетках организма) генов TP53 или BRCA. Это должно являться показанием к генетическому консультированию всех пациентов с диагнозом.
Медуллобластомы SHH-подгруппы могут быть также вызваны герминальными (врожденными) мутациями в генах PTCH1 (синдром Горлина), SUFU, TP53 (синдром Ли-Фраумени) или SMO (синдром Карри-Джонса).
Группа 3
На эту подгруппу приходится примерно 25% всех случаев медуллобластомы. Они встречаются преимущественно у младенцев и детей младшего возраста с преобладанием у пациентов мужского пола.
Опухоли подгруппы 3 обычно располагаются по средней линии рядом с четвертым желудочком.
Для этой подгруппы характерна высокая частота метастазирования. На момент постановки диагноза метастазы выявляются почти в половине случаев.
Группа 4
Медуллобластомы группы 4 составляют около 35% всех случаев медуллобластомы. Встречаются в детском и подростковом возрасте, чаще – у мальчиков.
Анатомически эти опухоли обычно располагаются в черве мозжечка по средней линии.
Медуллобластомы данной подгруппы также характеризуются высокой частотой метастазирования (35–40% случаев на момент постановки диагноза).
Лечение
О лечении медуллобластомы читайте здесь.
Факторы риска и прогноз
Важно! Информация о прогнозе может быть чувствительной. Следует знать, что она основана на статистических данных о продолжительности жизни после лечения пациентов с определенным видом рака и не может расцениваться как индивидуальный прогноз. Предсказать, как будет развиваться болезнь, какой будет реакция на лечение, произойдет ли рецидив, и если да, то как скоро — невозможно. Бывает так, что даже при неблагоприятном прогнозе ситуация меняется к лучшему, вопреки статистике. Подробнее об этом читайте в статье «Плохие прогнозы не всегда сбываются»: колонка онколога о статистике и надежде.
К факторам, влияющим на прогноз, относятся:
- возраст пациента,
- степень удаления опухоли (наличие или отсутствие остаточной опухоли после операции),
- наличие метастазов,
- гистологический тип опухоли,
- молекулярно-генетическая подгруппа.
Факторы стандартного риска:
- возраст старше 3-х лет,
- полностью или почти полностью удаленная опухоль,
- отсутствие метастазов,
- подгруппа WNT.
Факторы высокого риска:
- возраст младше 3 лет,
- частичное удалением опухоли,
- наличие метастазов,
- молекулярно-генетическая подгруппа 3.
В среднем пятилетняя выживаемость детей с медуллобластомой из группы стандартного риска составляет приблизительно 70-85%, для пациентов из группы высокого риска – менее 70%.
Выводы
- Медуллобластома – самая частая эмбриональная опухоль. Чаще она встречается у детей в возрасте 3-7 лет.
- Причины развития заболевания в настоящее время недостаточно изучены. Существуют генетические синдромы, которые повышают риск развития медуллобластомы.
- Симптомы медуллобластом включают признаки повышения внутричерепного давления, а также нарушение координации и равновесия, нарушения зрения.
- Диагностика медуллобластом включает МРТ головного и спинного мозга, исследование спинномозговой жидкости, а также гистологическое и молекулярно-генетические исследования.
- Выделяют 4 молекулярно-генетических подтипа медуллобластом: WNT, SHH, группу 3 и 4.
- Прогноз зависит от возраста пациента, распространенности заболевания, объема операции, гистологического и молекулярно-генетического подтипа опухоли.
Что еще почитать?
- Статья про медуллобластому от St. Jude Children’s Research Hospital (на русском языке).
- Статья про медуллобластому (на английском языке).
- Краткая информация о медуллобластоме (на русском языке).
Обратитесь к врачу
Наши статьи написаны с учетом принципов доказательной медицины. При подготовке материалов мы обращаемся за консультациями к практикующим врачам и ссылаемся на авторитетные источники. Однако все наши тексты носят рекомендательный характер и не заменяют визит к специалисту.

Материалы подготовлены при поддержке программы “Эффективная филантропия” Благотворительного фонда Владимира Потанина.